Une question d’éthique

Une soignante qui nous parle de philosophie, de liberté des soignants et d’éthique ? Formidable sujet pour Labortho !
D’autant plus que Nathalie Leblanc, auteure de La liberté du thérapeute : de l’assujettissement à l’autonomie, en a fait une thèse de philosophie qu’elle a soutenue en 2008 à Paris. Ce regard réflexif porté sur les soignants et la question de leur liberté prend tout son sens lorsqu’on cherche à réfléchir sur le sens de l’éthique en orthophonie.
Les problématiques soulevées par l’auteure, psychiatre en exercice mixte, font aussi partie des réflexions des orthophonistes : la relation de soin, l’éthique, la lourdeur administrative, la liberté du soignant.
Labortho vous propose de nous pencher de manière plus particulière sur certaines des problématiques que vivent au quotidien les professionnels de santé.
A l’heure où l’on s’interroge sur l’efficacité des soins orthophoniques, l’objectivité est-elle au service de l’empathie ?
La pesanteur administrative prend-elle actuellement le pas sur la relation avec les patients ? Si oui, soigner de manière éthique est-il encore possible ?
Les praticiens libéraux d’aujourd’hui sont-ils encore libres ? Libres de mettre en pratique les valeurs humaines auxquelles ils tiennent, assez autonomes pour penser leur pratique ?
L’objectivité : outil d’empathie
Selon Nathalie Leblanc, dans une relation de soin, nous ne pouvons jamais comprendre nos patients. Littéralement, comprendre, c’est « prendre avec soi » : assimiler en soi, faire en sorte que l’autre devienne une partie de soi, tel un aliment étranger qui devient nous-mêmes une fois qu’on l’a digéré. Cette métaphore est là pour illustrer une réalité : le thérapeute doit renoncer à comprendre son patient, parce qu’il ne peut pas l’assimiler à lui-même. Ce patient ne peut pas être « compris » par le thérapeute, car il reste à jamais Autre, avec un grand « A », à jamais différent, irréductible à toute assimilation dans le monde subjectif du praticien. Considérer un patient comme Autre c’est le respecter comme sujet. Or, un sujet constitue par essence ce qui échappe à toute emprise, toute prise de pouvoir, par définition abusive, qui pourrait éventuellement émaner du thérapeute.
Comment faire pour bien soigner si on ne peut comprendre le patient, le « prendre avec soi » ? Comment l’empathie est-elle possible ? L’impossibilité de pouvoir « comprendre » ne veut pas dire que l’empathie soit absente du soignant. A l’inverse du mouvement centripète « prendre avec soi », l’acte du thérapeute repose un le mouvement centrifuge de décentration. Il s’agit pour le thérapeute de renoncer à son propre monde, de quitter le monde du connu pour aller vers l’inconnu, pour aller dans le monde du patient. On peut comparer ce monde à une autre planète qui possède ses modes uniques de fonctionnement, un monde qui possède sa propre manière d’organiser la vie. La capacité à se mettre à la place du patient et à verbaliser ses émotions découle d’une observation objective de la part du thérapeute.
Le thérapeute doit savoir renoncer à une maîtrise, qui est un savoir sur, pour accéder au voir. Cette manière de soigner situe le soignant dans une volonté de voir le patient de manière objective, non pas pour le considérer comme un objet mais pour lui redonner toute sa place de sujet. La réalité du patient, sa manière unique de penser et d’habiter le monde, ne doit pas être interprétée par des professionnels qui croient savoir par avance ce que pense le patient. L’observation des comportements, l’écoute de l’expérience vécue du patient, sont les meilleurs reflets de sa propre réalité. L’empathie consiste dans la capacité à entrer dans l’esprit du patient, cette terre inconnue, en étant capable de renoncer à notre vision habituelle de la réalité, de mettre de côté notre réalité. C’est ce renoncement que certains soignants ont mal à accepter comme nous avons pu personnellement le constater. Certains professionnels croient savoir le sens d’un comportement de manière intuitive, sans avoir observé la personne de manière rigoureuse, voire même croient savoir à l’avance qu’une solution proposée à un trouble du comportement ne fonctionnera pas même si cette solution découle d’une observation partagée par tous. Ils décident pour le patient, à sa place. Leurs préjugés empêchent la possibilité d’une observation objective qui permet de cerner les besoins et capacités réels du patient.
Le thérapeute est un explorateur de mondes inconnus : il doit oser quitter des rivages rassurants, accepter d’entrer dans un monde étrange, non familier, sur lequel il ne peut plus projeter sa propre manière de fonctionner. Dans cette optique, les méthodes d’analyse du comportement ne nous semblent en rien manquer d’empathie ni d’éthique. Au contraire, elles respectent au plus près le fonctionnement unique de chaque patient.
Lorsque le thérapeute renonce à sa volonté de totale maîtrise et au savoir sur, il se trouve enfin disponible pour ce que Nathalie Leblanc appelle le voir. Il s’agit d’accepter d’observer l’Autre, de se laisser étonner, parfois émerveiller, émouvoir, par le patient.
La disponibilité du praticien envers le patient -incarnée par sa capacité de voir objectivement l’Autre en renonçant à le « prendre avec lui »- répond à la disponibilité du soignant envers sa propre personne. Comme nous allons le voir dans la partie suivante, la personne du soignant est hélas souvent insuffisamment prise en considération.
L’ethos : le séjour fragilisé du thérapeute
Nous avons commencé par distinguer comprendre et voir, puisque la capacité qu’a le thérapeute à voir le patient est le reflet de la manière dont le thérapeute se voit lui-même. Nathalie Leblanc l’ affirme : « L’éthique, au sens le plus strict, c’est d’abord cela : une présence à soi, qui détermine ou permet une présence à l’autre ».
Une attitude éthique consiste pour la personne du soignant à manifester son ethos, défini comme une manière d’être habituelle, une manière qu’a le soignant de s’habiter lui-même. En effet l’ethos est notre manière d’habiter notre corps, notre lieu de vie et de travail, nos relations avec nous-même et autrui. L’habitat, ou le séjour, sont considérés comme des synonymes du terme ethos.
Si l’ethos se révèle dans la capacité du soignant à être présent à lui-même, comment le soignant peut-il manifester ce qu’il est en tant que personne ? Nathalie Leblanc insiste sur le lieu de travail du praticien, son cabinet, qui doit être un lieu personnalisé, où le praticien a ses habitudes. Le praticien ne doit pas hésiter à y mettre sa touche personnelle, par exemple des objets insolites. Dans ce séjour où le thérapeute a ses habitudes, l’expression de sa personnalité est possible, ce qui rendra possible l’expression de l’ethos unique du patient par effet miroir. Être reçu dans un lieu où se manifeste un ethos singulier, en l’occurrence le bureau du thérapeute, a un effet thérapeutique pour le patient dont l’ethos est par définition fragilisé : son rapport à lui-même et à autrui est remis en question par sa pathologie. En fréquentant le cabinet du thérapeute, le patient sera à même de (re)construire son identité : « le séjour du thérapeute, l’accoutumé, est une voie ouverte vers la demeure de celui ou celle qui le consulte. Il semble même conditionner l’accès chez soi ou à soi, parce qu’il est ordinaire (dans l’ordre des choses) mais que, simultanément, dans cet ordinaire se tient quelqu’un. »
Nous rajoutons le choix des vêtements qui font aussi partie de l’expression de la personnalité du praticien. Vient aussi le choix des horaires de travail du praticien, de son rythme etc. C’est grâce à l’accoutumé du praticien dans lequel se tient parfois l’insolite, que le patient pourra accéder à sa propre manière d’habiter le monde : le patient pourra réinvestir ses relations à lui-même et aux autres à sa propre manière, unique, insolite, créative.
Avec Nathalie Leblanc, nous avons vu que l’accès par le praticien à son ethos, est une condition pour que le patient accède lui-même au sien. Le rôle du thérapeute est de révéler au patient qui il est vraiment -un sujet libre et responsable. Mais qu’en est-il de la possibilité d’être sujets pour les soignants ? La manifestation de l’ethos du praticien implique que ce dernier soit un être libre, une personne qui choisit de travailler comme il le désire. Hélas il est de plus en plus difficile d’être sujet quand on est soignant au vu des conditions de travail de plus en plus rigides qui sont imposées au fil des années par l’administration.
Comme nous l’avons vu plus haut, l’observation attentive du patient est un pilier du soin. Mais elle nécessite du temps. En a-t-on assez aujourd’hui ? Quand on constate que les praticiens sont contraints d’enchaîner les rendez-vous pour pouvoir payer leurs charges, ils ont moins de marge de manœuvre pour prendre le temps d’observer leurs patients. Pourtant le manque du temps est un ennemi du soin. Il suscite l’impatience, attitude nocive qui anticipe la fin du rendez-vous au lieu de favoriser la conscience de l’instant présent.
Pour Nathalie Leblanc, il y a même incompatibilité éthique entre la pratique thérapeutique et la gestion d’un cabinet : d’un côté on considère des personnes, d’un autre côté ces personnes sont assimilées à des « actes ». « Sur le plan clinique et éthique, la personne prévaut en tant que telle. Sur le plan de la gestion, à l’inverse, elle se confond avec ses actes, voire même devient un acte. En outre, le rapport au temps n’est pas le même, selon le registre d’activité qui prévaut. La clinique m’impose de considérer le présent, de le vivre tel qu’il se présente. En revanche, la gestion me demande constamment d’anticiper sur le nombre d’actes à effectuer, pour pouvoir assumer les charges qui m’incombent. La clinique me demande, dans certains cas, de prolonger le temps de séance et d’espacer les prises de rendez-vous. La gestion, en revanche, m’impose d’en prendre davantage et de rester dans les limites de temps imparties, moins par souci de rigueur que de rentabilité. » Il y a des logiques contradictoires entre clinique et gestion qui peuvent tirailler le thérapeute.
Les contraintes administratives ne mettent pas seulement à l’épreuve la disponibilité envers le patient., mais de manière plus grave l’ethos même du soignant, l’habitabilité de sa pratique. « On ne peut être simultanément clinicien et gestionnaire ni passer alternativement de la personne à l’acte. Et c’est l’alternance quotidienne de ces deux fonctions dans la pratique qui la rend progressivement inhabitable. » L’ethos, l’habitat du soignant, est miné par ce partage attentionnel, d’autant plus si le ratio relation/gestion se fait au détriment de la qualité des soins.
A ce sujet, lire l’étude « Orthophoniste, mais encore ».
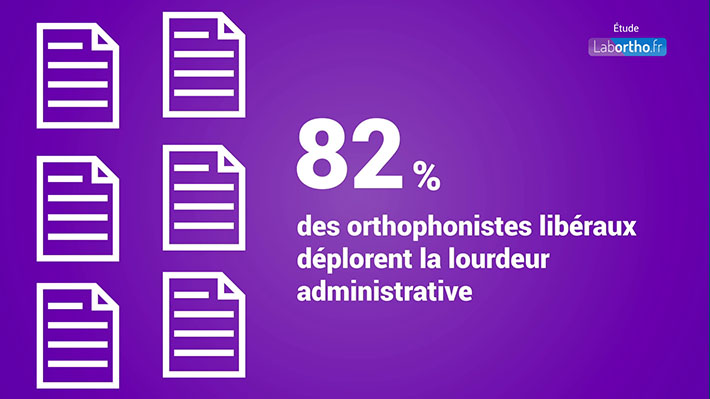
La pratique est de moins en moins vivable, ce qui crée de la fatigue. Le soignant est fatigué de trop avoir à faire, mais aussi de faire ce qu’il n’est pas censé faire… Les soignants sont de plus en plus contraints de jouer des rôles qui ne sont pas ceux qu’ils ont choisis au départ. « Ils révèlent les failles gigantesques d’une société dont la plupart des relais : familiaux, sociaux, médicaux, éducatifs, religieux, sont insuffisants pour ne pas dire inexistants, ce qui contribue à mettre bon nombre de thérapeutes dans une fonction qui n’est pas tenable et qui, fondamentalement, n’est pas la leur : tantôt accompagnateurs, éducateurs, tantôt assistants sociaux ou conseillers tous terrains, voire « coaches », accessoirement médecins et thérapeutes ».
En effet le thérapeute doit donner de l’énergie pour gérer des situations qui ne relèvent pas de ses compétences, et la mauvaise fatigue s’accumule. Celle-ci est causée par de l’énergie mal employée par le thérapeute : l’énergie grignotée par des papiers à remplir ou des situations conflictuelles à gérer, mais aussi la motivation du thérapeute étouffée par l’absence de reconnaissance de sa hiérarchie lorsqu’il est en salariat, la non-reconnaissance de son droit d’être malade ou épuisé lorsqu’il est en libéral. Cette mauvaise fatigue est nommée assuétude, ou lassitude. C’est une fatigue due à un effort vain, à une action qui n’aboutit pas, à une répétition machinale de tâches, entre autres.
Ces mots de Nathalie Leblanc feront peut-être écho à certains soignants : « Voilà sans doute ce qui est en cause dans la mutation de l’habitude en assuétude : l’attention, une attention qui, n’étant plus disponible, tendue vers son objet, n’est plus que tension, détention, et finit par ignorer le but même qu’elle poursuivait. Tension du geste ou de la parole que l’on répète indéfiniment, sans plus en voir le sens ni la valeur. »
A l’inverse, une bonne fatigue est ressentie après un effort qui a atteint son but ou qui a un sens. La bonne fatigue est vécue dans le cadre de l’ethos dont nous avons déjà parlé : elle a lieu au sein du séjour du thérapeute, de ses habitudes dans lesquelles il a des repères stables qui le guident sans pour autant occulter l’unicité de chaque patient. Lorsque le thérapeute ne peut pas habiter sa pratique comme il le souhaite, l’habitude se transforme en routine, en lassitude, assuétude… Il n’a plus assez d’énergie ni assez d’attention envers l’instant présent pour entretenir son ethos. Son regard porté sur le patient perd sa qualité de présence.
Si on lit bien l’auteure, l’habitude est considérée ici comme une notion positive : elle est synonyme d’ancrage, d’ethos, d’habitabilité de la pratique. Quand cet ancrage s’effrite, l’attention s’essouffle, l’impatience s’installe avec son envie de terminer au plus vite la journée commencée… Apparaît l’assuétude, où l’habitude a perdu son sens. Aussi il nous paraît bon de conseiller de sentir lorsque nous ne sommes plus bien installés dans notre séjour de thérapeute, lorsque nos paroles ne sonnent plus juste, lorsque notre attention n’est plus disponible, avant que l’assuétude mortifère prenne la place de la motivation et des (bonnes) habitudes sources de vie dans notre pratique !
Des professions (tout sauf) indépendantes
Il est vrai que les thérapeutes installés en libéral peuvent choisir les horaires et leurs jours de travail, mais en pratique, il leur est très difficile de s’arrêter autant de temps qu’il leur faudrait pour se reposer en cas de maladie. En cause : les contraintes financières, mais aussi le mythe de la toute puissance du thérapeute : « La maladie, c’est pour les patients, pas pour moi. » Les orthophonistes ressentent probablement moins cette pression qui pèse sur leurs épaules. Nathalie Leblanc déplore une réalité que vivent beaucoup de soignants : « En tant que praticiens libéraux, travailleurs dits indépendants, nous n’avons pas la liberté de prendre en considération l’état dans lequel nous sommes, physique et psychique. Il y a là une contradiction dans les termes ». Comment soigner les autres si on n’écoute pas son propre corps ? Le prendre-soin (de soi d’abord, ce qui aura des conséquences sur le prendre-soin du patient) se fait écraser par la contrainte administrative et la culpabilité de laisser ses patients sans soins. La fonction prend le pas sur la personne qu’est le soignant. Là encore l’éthique est mise à mal, puisque le thérapeute n’est pas vraiment libre de faire ce qu’il veut.

Mais les praticiens libéraux ont-ils été déjà libres ? En fait, les professions indépendantes ne le sont plus depuis la création de la sécurité sociale en 1945 qui a obligé les professionnels à déclarer leur activité à l’URSSAF à partir de 1960. « En 1945, la création de la Sécurité sociale change la situation. La protection sociale des individus, si elle constitue un droit, représente aussi un devoir, celui de cotiser. L’apparition des URSSAF en tant qu’organismes obligatoires de recouvrement des cotisations (de Sécurité sociale et d’Allocations familiales), dès 1960, garantit certes des droits mais établit, en revanche, de nouvelles contraintes. Pour les employeurs, certes, mais aussi pour les « travailleurs indépendants », qui ne peuvent le devenir qu’en passant pas les fourches caudines de l’URSSAF. Un pas est franchi, dans la mesure où la contrainte prévaut sur le droit. Affiliez-vous d’abord, pour pouvoir travailler et, éventuellement, avoir des droits (protection sociale…). » Si nous écoutons Nathalie Leblanc, les libéraux ne sont pas du tout indépendants. La question de l’indépendance se ne pose tout simplement pas. Il ne nous reste plus que la prise de distance, la conscience de nos chaînes, de notre liberté surveillée… « La question première n’est donc pas celle de l’indépendance, mais de la reconnaissance de la dépendance à laquelle je suis contrainte, seule façon peut-être de pouvoir l’assumer et la dépasser. »
Nathalie Leblanc nous invite par ailleurs à ne pas confondre indépendance et autonomie. L’indépendance n’existe pas vraiment parce que les soignants se définissent par la relation qu’ils créent avec les patients : le soignant ne peut pas faire comme s’il était « totalement retranché du monde et des hommes ». La question est plutôt celle de l’autonomie, le fait de décider soi-même sa propre manière de fonctionner, sa propre loi. Kant donne la maxime de l’autonomie. C’est une loi morale à la fois intime et universelle : « Agis comme si la maxime de ton action devait être érigée par ta volonté en loi universelle de la nature ». Pour appliquer cette loi morale, autant faudrait-il que le soignant puisse totalement choisir la manière dont il pratique, ce qui n’est applicable qu’en partie, d’autant plus que les contraintes administratives tendent à remplacer l’autonomie par des actes relevant de l’ automatisme car nous ne pouvons pas nous y dérober. La possibilité de dire « non » n’existe pas… Le risque de considérer la technique comme fin et non comme simple moyen, ainsi que le risque d’être régi par ses actes au lieu de décider soi-même est réellement présent. « D’autonome, je deviens automate, régie par mes actions et non plus les déterminant moi-même. » Nathalie Leblanc donne l’exemple des procédures très rigides d’évaluation auxquelles les psychiatres sont soumis.
Nous ne sommes pas indépendants, mais nous ne sommes pas aussi autonomes que nous le souhaiterions. Est-ce une fatalité ? Y a -t-il encore une solution ? Comment restaurer l’ethos du soignant, comment rendre sa pratique à nouveau habitable ?
La prise de distance est plus que jamais nécessaire : « Seule la pensée, la capacité à regarder, quoi qu’il arrive ce qui se présente à nous, fût-ce en se dérobant, peut faire de notre habitus un séjour « accoutumé » ou « accoutumable ». L’exercice de la pensée va permettre de trouver la juste distance entre le domaine du faire (surinvesti par les soignants) et le domaine de l’être (celui de l’ethos du soignant) : « Elle est simultanément ce par quoi je reste reliée aux autres (engagement dans l’action) tout en m’en déliant (réflexion). »
Nous trouvons juste la proposition de Nathalie Leblanc qui définit la pensée et la liberté en termes collectifs. Pour elle, la liberté répond à sa définition de la pensée : la liberté est à la fois mouvement de réflexion vers soi et mouvement de projection vers les autres. « Cela signifie que notre liberté ne peut se trouver ni s’assumer seule. Je ne peux, en tant que thérapeute, sortir des multiples formes d’assujettissement auxquelles je suis confrontée qu’avec les autres, au sein d’un dialogue et d’un partage : de tâches, de « soucis », de peurs, de déficiences, d’apories, mais aussi de réflexions. La liste n’est pas exhaustive ». Penser, prendre conscience, regarder, c’est indispensable, mais pas tout seuls… Si nous voulons changer les choses, chaque contribution individuelle se doit de s’inscrire dans une action collective. A la question « Qu’est-ce que le pouvoir ? », Hannah Arendt répond : « L’aptitude de l’homme à agir, et à agir de façon concertée ». Le pouvoir est avant tout une propriété collective, « il appartient à un groupe et continue à lui appartenir aussi longtemps que ce groupe n’est pas divisé ».
L’auteure nous invite, pour chaque obstacle mis sur l’habitabilité de notre pratique, à créer des nouveaux espaces de pensée, ensemble. Cela prouve que tous les problèmes sont des occasions à saisir pour que fleurissent toutes les solutions et toute la créativité des soignants.

Labortho est aussi sur Facebook !
N’hésitez pas à partager vos commentaires.





bonjour je vous conseille le livre » entre langue et parole, le métier d’orthophoniste » écrit par un collectif d’orthophonistes de la FOF.
Une soirée échanges-débats est prévue autour de ce livre le jeudi 26 janvier 2017 à l’institut Goethe à Lyon (69002).
Dans ce livre il est question de réfléchir sur notre posture d’orthophoniste entre la standardisation du soin et l’accompagnement de chaque patient dans son histoire de langue et de parole.